Dermatoskopia w diagnostyce nowotworów skóry
Lek. Tomasz Krzysztofiak
Zakład Brachyterapii, Narodowy Instytut Onkologii im. Marii Skłodowskiej-Curie – Państwowy Instytut Badawczy w Gliwicach
Nowotwory skóry są najczęściej występującymi nowotworami. Statystyki zachorowań na całym świecie są mocno niedoszacowane, ze względu na to, że liczne specjalności medyczne oraz paramedyczne zajmują się usuwaniem zmian skórnych, często bez ich weryfikowania. Sama liczba przypadków sprawia, że diagnostyka oraz leczenie nowotworów skóry stanowi wyzwanie dla systemów opieki zdrowotnej na świecie. Także z tego powodu potrzebna była nieinwazyjna metoda weryfikowania zmian skórnych, celem odróżnienia niegroźnych zmian nienowotworowych od zmian wymagających weryfikacji histopatologicznej oraz leczenia.
Dermoskopia (mikroskopia epiluminescencyjna, dermatoskopia) jest nieinwazyjną metodą stanowiącą drogę pośrednią pomiędzy badaniem klinicznym (okiem nieuzbrojonym), a badaniem histopatologicznym. Pozwala w sposób powtarzalny, szybki i bezbolesny obserwować zmiany skórne w dziesięciokrotnym powiększeniu, w świetle spolaryzowanym oraz niespolaryzowanym. Jako uznana metoda badawcza jest wystandaryzowana, zmiany skórne mają swoje charakterystyczne cechy widoczne dermatoskopowo.

Ryc.1 Dermoskopy (dermatoskopy) – ręczny (po lewej) oraz umożliwiający robienie zdjęć (po prawej).
Wykonanie badania dermoskopem jest łatwe (wystarczy przyłożyć aparat do zmiany), bezbolesne oraz powtarzalne. Światło spolaryzowane pozwala na lepsze uwidocznienie wielu cech niewidocznych w świetle widzialnym. Cechy zmian skórnych zarówno tych nowotworowych, jak i nienowotworowych zostały opisane i sklasyfikowane przez Międzynarodowe Towarzystwo Dermatologiczne. Ustalone wystandaryzowane metody postępowania pozwoliły zwiększyć do 95% skuteczność w wykrywaniu czerniaka skóry. W przypadku tego nowotworu rola dermatoskopii jest szczególnie istotna, gdyż usunięcie potencjalnego czerniaka w gabinecie kosmetycznym, bez badania histopatologicznego, stwarza znaczne zagrożenie dla pacjenta. Czerniak powinien być usuwany wyłącznie chirurgicznie, z marginesem zdrowej tkanki wokół guza, a następnie poddany badaniu histopatologicznemu.
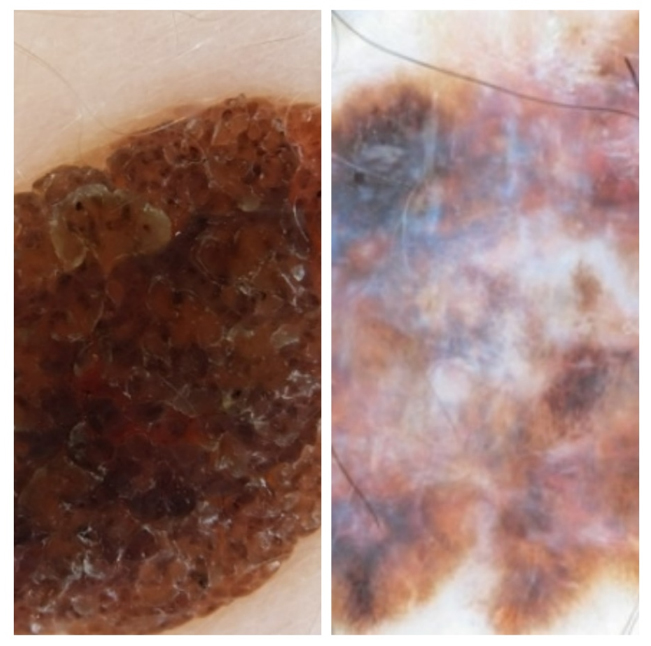
Ryc. 2 Znamię barwnikowe (po lewej) oraz czerniak (po prawej).
Nowotwory skóry dzielą się na dwie kategorie – czerniaki oraz niemelanocytowe nowotwory skóry (ang. NMSC – non-melanoma skin cancers). Wśród niemelanocytowych nowotworów dominują rak podstawnokomórkowy oraz płaskonabłonkowy – stanowią one 75% wszystkich rozpoznań. Są one leczone głównie chirurgicznie. Kiedy zmiana nie może być bezpiecznie usunięta z pomocą przychodzi teleradioterapia oraz brachyterapia. Zarówno w postępowaniu chirurgicznym, jak i radioterapeutycznym dermoskopia jest bardzo przydatnym narzędziem diagnostyki i monitorowania leczenia. Podczas diagnostyki powala pośrednio na określenie podtypów raka podstawnokomórkowego i odróżnienie zmian mniej agresywnych, jak powierzchowny rak podstawnokomórkowy, od guzów o większym ryzyku wznowy, jak podtyp twardzinopodobny. Dzięki temu lekarz może odpowiednio poprowadzić leczenie, np. usunąć zmianę z większym marginesem lub zalecić częstsze kontrole po leczeniu.
Po usunięciu guza dzięki dermatoskopii, bezpośrednio po zabiegu można ocenić czy zmiana została usunięta w całości – zarówno poprzez ocenę usuniętego guza, jak również oglądając lożę pozabiegową. Dzięki temu w przypadku wątpliwości można rozważyć poszerzenie marginesów.
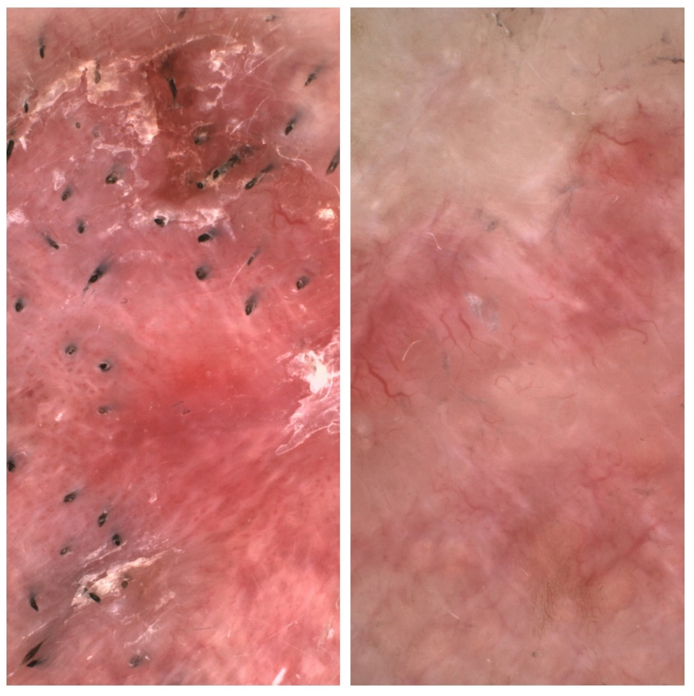
Ryc. 3 Podtypy raka podstawnokomórkowego – obraz dermoskopowy: powierzchowny (po lewej) oraz twardzinopodobny (po prawej).
Częstym przypadkiem, szczególnie po leczeniu raków skóry okolicy twarzy, jest sytuacja, gdy raport histopatologiczny nie jest w stanie jednoznacznie określić, czy zmianę usunięto w całości lub precyzyjnie wskazać dodatnie marginesy (tj. miejsca w preparacie pooperacyjnym zajęte przez komórki nowotworowe). Jednocześnie chirurg po usunięciu zmiany dokonuje koagulacji loży, więc ewentualne resztki nowotworu mogą zostać zniszczone i nie jest konieczny kolejny zabieg. Tutaj z pomocą przychodzi dermoskopia, która pozwala ocenić obszar pozabiegowy oraz pozwala podjąć decyzję o radykalizacji lub obserwacji.
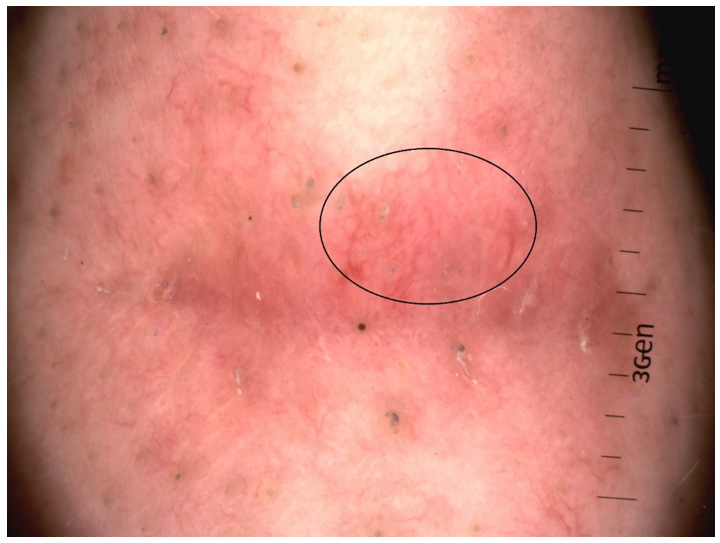
Ryc. 4 Powierzchowny rak podstawnokomórkowy po usunięciu. Zaznaczony obszar to resztkowe utkanie raka w bocznym marginesie. Pacjent wymaga leczenia uzupełniającego.
Powtarzalność badania dermatoskopowego pozwala na monitorowanie terapii – pacjenci poddawani leczeniu promieniami np. brachyterapią podczas kolejnych frakcji leczenia mogą mieć wykonywane badanie dermoskopowe, co umożliwia ocenę ustępowania cech dermoskopowych typowych dla raka, a także obserwację ustępowania ostrego odczynu popromiennego charakterystycznego dla tej metody leczenia.
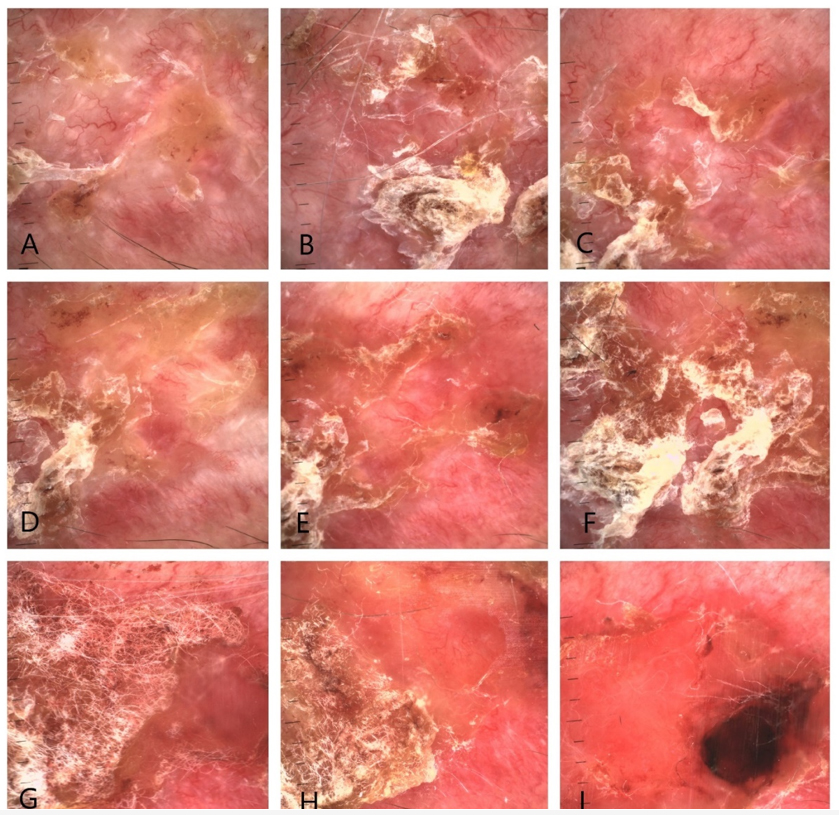
Ryc. 5 Rak podstawnokomórkowy w trakcie leczenia (A-I). Podczas kolejnych frakcji brachyterapii cechy dermoskopowe typowe dla raka na początku leczenia (A) stopniowo ustępują, (B-H), w loży po guzie pojawia się owrzodzenie (I). Ustępuje ono po kilku tygodniach.
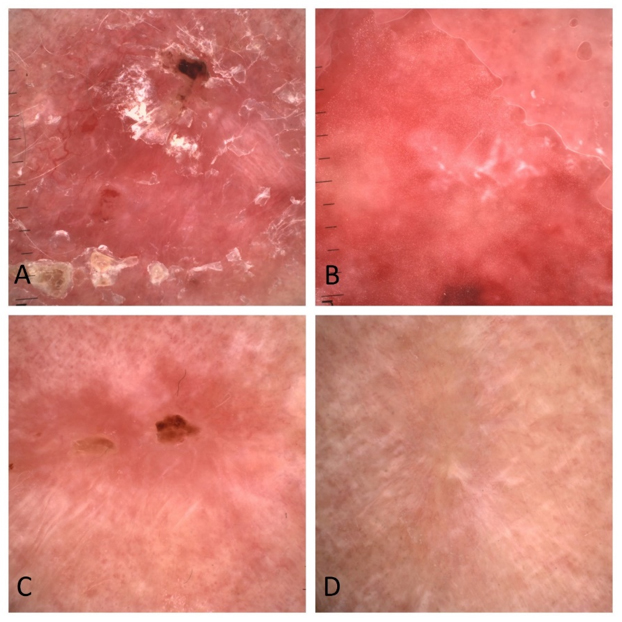
Ryc. 6 Rak podstawnokomórkowy (A) leczony za pomocą brachyterapii, czego efektem było powstanie ostrego odczynu popromiennego i jego maksymalne nasilenie 2 tygodnie po leczeniu (B). Odczyn stopniowo ustępuje – 6 tygodni po leczeniu widać resztkowe cechy zapalenia (C), 3 miesiące po leczeniu pojawia się gładka blizna (D).
Monitorowanie odpowiedzi na leczenie to jedna z podstawowych funkcji dermatoskopii, umożliwia wykrycie wznowy raka na długo zanim będzie ona widoczna gołym okiem. Pozwala to na zastosowanie znacznie mniej obciążających dla pacjenta metod leczenia ratującego i łatwiejszy powrót do zdrowia.
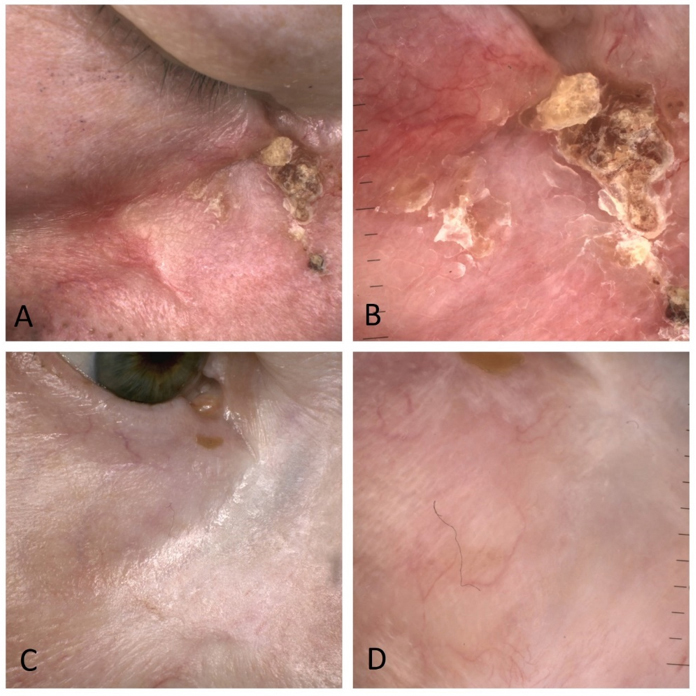
Ryc. 7 Rak podstawnokomórkowy kącika oka przed leczeniem – obraz kliniczny (A) i dermoskopowy (B). Zmiany po leczeniubrachyterapią – obraz kliniczny (C) oraz dermoskopowy (D). Widoczne całkowite ustąpienie guza oraz pojawienie się gładkiej blizny.
Ponadto dermoskopia jest wykorzystywana w monitorowaniu terapii oraz odczynów skórnych w trakcie leczenia innych chorób, jak np. chłoniaki, rak płuca, czy nowotwory głowy i szyi.
Dermatoskopia wchodzi do standardu postępowania z wszelkiego typu zmianami skórnymi zarówno w chirurgii, radioterapii, chemioterapii i immunoterapii nowotworów. Wciąż się rozwija, pozwalając także na ocenę m.in. zmian błon śluzowych (mukoskopia).
Pacjenci leczeni z powodu nowotworów skóry powinni być poddawani regularnym kontrolom dermoskopowym, co w połączeniu z badaniem klinicznym pozwala na wczesne wykrycie wznowy oraz wykluczenie pojawienia się innych zmian skórnych.





